Moczenie nocne u dzieci
nefrolog, specjalista IIst. pediatrii
Klinika Nefrologii, Transplantacji Nerek i Nadciśnienia Tętniczego
Instytut "Pomnik - Centrum Zdrowia Dziecka"
kierownik kliniki: prof. dr hab. n. med. Ryszard Grenda
Definicje
Do rozpoznania moczenia nocnego (MN) upoważnia stwierdzenie
stałego (≥3 razy w tygodniu) lub okresowego mimowolnego i bezwiednego
oddawania moczu w czasie snu przez dziecko, które ukończyło
5 lat [1].
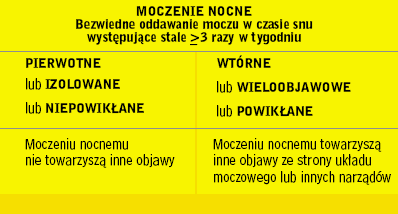
Moczenie nocne, któremu nie towarzyszą inne objawy chorobowe,
określa się mianem moczenia izolowanego, niepowikłanego lub pierwotnego.
Jest ono najczęściej występującą postacią MN (85% dzieci) [1, 2].
Według T. Wyszyńskiej izolowane MN nie jest chorobą, lecz dolegliwością ustępującą wraz z wiekiem dziecka [4]. Moczenie nocne określane
jako wieloobjawowe, powikłane lub wtórne rozpoznaje się wówczas,
gdy towarzyszą mu inne objawy ze strony układu moczowego
bądź innych narządów [1, 3] (tab. 1).
Niezależnie od etiologii, mimowolne oddawanie moczu wywiera niekorzystny
wpływ na rozwój psychiki dziecka. Nasilenie problemów psychicznych
i emocjonalnych wyraźnie narasta z czasem trwania choroby.
MN zaburza również funkcjonowanie pozostałych członków
rodziny [2, 5, 6].
Zarówno w przypadku MN powikłanego, jak i izolowanego, które z reguły nie zagraża zdrowiu fizycznemu, należy dążyć do ustalenia przyczyn
moczenia i rozpoczęcia postępowania najwłaściwszego dla danego
dziecka [5].
|
Definicje moczenia nocnego |
 |
Epidemiologia
MN jest najczęstszym problemem urologicznym u dzieci. Dolegliwość
ta występuje u około 15-20% pięciolatków i 5-7% dzieci dziesięcioletnich
oraz 1-3% osób dorosłych [1, 3]. MN stwierdza się u 40%
dzieci, których jedno z rodziców moczyło się w nocy i u 70% tych,
których oboje rodziców było dotkniętych tą dolegliwością. MN izolowane
występuje znacznie częściej u chłopców niż u dziewczynek, u których
przeważa moczenie wieloobjawowe [4].
Moczenie nocne pierwotne
Etiologia MN pierwotnego (MNP) - izolowanego, niepowikłanego
- nie jest jednorodna, u poszczególnych dzieci jego przyczyny są
różne [1, 3, 5] (tab. 2).
|
Przyczyny moczenia nocnego
pierwotnego |
 |
Rodzinne występowanie MNP świadczy o roli czynników genetycznych.
Stwierdzono, że MN występuje u 77% potomstwa obojga rodziców
dotkniętych w dzieciństwie MN i tylko u 15% potomstwa rodziców
bez takiego wywiadu [1, 3].
W 1995 roku Eiberg przeprowadził badania genetyczne u dzieci z MNP,
dodatnim wywiadem rodzinnym, niedoborem wazopresyny w nocy
i poliurią nocną. Rodzaj dziedziczenia we wszystkich 11 badanych
rodzinach był zgodny z regułą dziedziczenia dominującego, autosomalnego
o wysokim stopniu penetracji. Jednakże analiza sekwencyjna
genu wazopresyny (VPNP II) zlokalizowanego w chromosomie 20.
wykazała jego prawidłową budowę. W przypadku 5 rodzin okazało się,
że fenotyp był połączony z dwoma markerami - 13q13 i 13q14.2
- zlokalizowanymi w długim ramieniu chromosomu 13. Te markery
wyznaczają region określany obecnie jako ENUR 1 (gen moczenia).
Najprawdopodobniej zakodowane są w nim informacje o regulacji dobowego
rytmu wydzielania wazopresyny [7]. Około 60-70% dzieci
dotkniętych MNP, u których wywiad rodzinny jest dodatni, dobrze
odpowiada na leczenie desmopresyną (syntetycznym analogiem
wazopresyny) [8, 9]. Jest także podgrupa dzieci z MNP, u których
występuje poliuria nocna, które mają prawidłowy dobowy rytm
wydzielania wazopresyny i nie reagują na leczenie desmopresyną.
Prawdopodobnie u tych dzieci występuje defekt w zakresie nerkowej
wrażliwości na wazopresynę i desmopresynę [3].
Jedną z przyczyn MNP może być opóźnione dojrzewanie prawidłowej
kontroli nad czynnością pęcherza moczowego. Zaobserwowano,
że u dzieci z MNP częściej występują inne objawy opóźnienia rozwoju
(mniejsza masa ciała i niższy wzrost po urodzeniu) oraz dyskretne
objawy opóźnienia rozwoju neurologicznego niż u innych dzieci [3].
W 1952 roku Poulton stwierdził, że ponad 75% dzieci z MNP wytwarza
2-3 razy więcej moczu w nocy niż dzieci zdrowe [8]. W warunkach
prawidłowych u dzieci powyżej 4 roku życia diureza dzienna jest większa
niż nocna i zależy od dobowego wydzielania hormonu antydiuretycznego
- wazopresyny (ADH). Niewielkie stężenie ADH w nocy
powoduje słabszą przepuszczalność cewek zbiorczych dla wody, wskutek
czego reabsorpcja wody jest zmniejszona. Brak dobowego rytmu
wydzielania wazopresyny powoduje poliurię nocną. Napełnianie
pęcherza stanowi bodziec dla sekrecji wazopresyny, dlatego oddanie
moczu w czasie snu pogłębia niedobór tego hormonu.
Wystąpienie epizodu MN zależy między innymi od zachowania odpowiedniej
proporcji pomiędzy pojemnością pęcherza a ilością moczu
wydzielanego przez nerki w nocy. Do MN dochodzi wtedy, gdy objętość
diurezy w czasie snu nocnego przekroczy pojemność pęcherza.
Wbrew wcześniejszym przypuszczeniom, wyniki badań cystometrycznych
nie potwierdziły domniemania, że pojemność czynnościowa
pęcherza moczowego u dzieci z MN jest zmniejszona [10]. Niemniej,
u dzieci zdrowych (bez MN) nocna pojemność pęcherza moczowego
zwykle przekracza dzienną pojemność czynnościową, natomiast
u dzieci z MN pojemność nocna pęcherza jest zbliżona do pojemności
dziennej [3].
Niestabilność mięśnia wypieracza występująca tylko podczas snu
może być istotną przyczyną MN u części dzieci. Badania cystometryczne
wykonywane w nocy u dzieci z MN wykazały, że skurcze spontaniczne
pęcherza występują u nich nieco częściej niż u dzieci niemoczących się [3].
Rodzice dzieci moczących się w nocy zgłaszają, że sen tych dzieci
jest głębszy niż sen niemoczącego się rodzeństwa. Niemniej, wyniki
badania głębokości snu u dojrzałych emocjonalnie dzieci z MN były
takie same jak u dzieci niemoczących się. Stwierdzono także, że moczenie
występuje w każdym stadium snu. Wysunięto hipotezę, że przyczyną MNP może być opóźnione dojrzewanie dwóch procesów fizjologicznych:
- dośrodkowej odpowiedzi ośrodkowego układu nerwowego,
w postaci spłycenia snu lub przebudzenia w odpowiedzi
na przepełnienie i skurcz pęcherza
- odśrodkowego zahamowania odruchu mikcji przez ośrodkowy
układ nerwowy, co powoduje, że mikcja następuje
bez przerywania snu [11].
Do MN prowadzi współistnienie opóźnienia dojrzewania obu procesów,
jednak przywrócenie prawidłowego przebiegu choćby jednego z nich
daje dobry efekt [9].
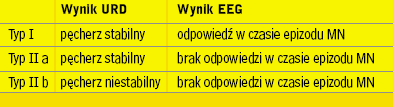
Na podstawie EEG i badania urodynamicznego przeprowadzonych
równocześnie można wyodrębnić 3 typy zaburzeń u dzieci z MN (tab. 3).
U dzieci, u których zaburzenia oceniono pierwotnie jako typ IIb,
po pewnym czasie obserwowano zmianę charakteru zaburzeń na typ
IIa lub I. świadczy to o dojrzewaniu odpowiedzi ośrodkowego układu
nerwowego na wypełnienie i skurcze pęcherza [12, 13].
|
Typy zaburzeń w zapisie EEG oraz
w badaniu urodynamicznym (URD) u dzieci z moczeniem nocnym (MN) badanych w czasie snu |
 |
Na podstawie przytoczonych danych można stwierdzić, że patogeneza
MNP u poszczególnych dzieci jest niejednolita i trudno ją określić
w praktyce. U niektórych dzieci kilka czynników patogenetycznych może
warunkować utrzymywanie się MNP, co utrudnia jego leczenie [5, 9].
Moczenie nocne wtórne
Moczenie nocne wtórne (MNW) może stanowić jeden z objawów chorób
układu moczowego lub chorób innych narządów. Różne przyczyny
MNW przedstawia tabela 4.
|
Przyczyny wtórnego, powikłanego,
moczenia nocnego. |
 |
U około 20% dzieci z MN współwystępują różnego rodzaju zaburzenia
psychiczne nieukładające się jednak w spójny zespół zaburzeń,
który można by uznać za charakterystyczny dla MN [6]. Obecnie istnieje
wiele dowodów na to, że MN u większości dzieci nie jest konsekwencj
ą zaburzeń emocjonalnych. To właśnie utrzymujące się MN jest
powodem pojawienia się problemów emocjonalnych u dziecka [15].
Tak więc rozpoznanie "MN uwarunkowanego zaburzeniami emocjonalnymi"
można postawić dopiero po wykluczeniu przyczyn organicznych
moczenia: anatomicznych bądź czynnościowych [16].
Postępowanie diagnostyczne
Wywiad
Wywiad rodzinny ma istotne znaczenie ze względu na rodzinne występowanie:
- izolowanego MN
- wad wrodzonych układu moczowego
- kamicy układu moczowego
- moczówki prostej
- wrodzonych tubulopatii
- chorób metabolicznych
- alergii
Dokładne zebranie wywiadu chorobowego pozwala ukierunkować postępowanie
diagnostyczne. MNP można podejrzewać u dziecka, jeśli
w wywiadzie stwierdza się, że [2, 5, 9, 16]:
- moczy się od urodzenia (bez przerwy >6 miesięcy)
- moczy się częściej niż 3 razy w tygodniu
- w ciągu dnia nie popuszcza moczu
- nie ma gwałtownie pojawiającej się potrzeby oddania moczu
(tzw. naglące parcie)
- nie zgłasza dolegliwości podczas oddawania moczu
- obficie moczy łóżko, przeważnie w pierwszej połowie nocy,
często nawet kilkakrotnie w ciągu jednej nocy.
MNW podejrzewa się, gdy moczenie pojawia się po okresie prawidłowego
kontrolowania oddawania moczu oraz gdy występują następujące
objawy [4, 5, 9, 17]:
- moczenie dzienne
- częstomocz
- naglące parcie
- objaw kucania
- trudności z rozpoczęciem mikcji
- używanie tłoczni brzusznej przy oddawaniu moczu
- wyciekanie moczu z cewki kroplami
- zakażenie (nawracające) układu moczowego
- krwinkomocz lub krwiomocz
- wielomocz
- nadmierne pragnienie
- zaparcia, popuszczanie stolca
- chrapanie podczas snu
- drgawki lub inne niepokojące objawy neurologiczne.
Badanie przedmiotowe
Badanie przedmiotowe dziecka z MN powinno obejmować:
- ocenę stanu ogólnego
- pomiar ciśnienia tętniczego (co najmniej trzy razy)
- badanie palpacyjne jamy brzusznej
- ocenę zewnętrznych narządów płciowych - głównie okolicy ujścia
zewnętrznego cewki moczowej
- ocenę okolicy lędźwiowo-krzyżowej
- sprawdzenie odruchów w obrębie kończyn dolnych.
Badaniem palpacyjnym jamy brzusznej można wyczuć powiększone
nerki, przepełniony pęcherz moczowy lub zalegające masy kałowe.
Badanie zewnętrznych narządów płciowych powinno obejmować ocenę
czucia w obrębie krocza, wyglądu okolicy ujścia zewnętrznego cewki
moczowej oraz pochwy, odruchów opuszkowo-jamistego i analnego.
U chłopców należy wyłączyć istnienie stulejki, a u dziewcząt zrośnięcie
warg sromowych. Blizny, zadrapania lub oznaki urazu mogą wskazywać
na molestowanie seksualne. Wywiad ciągłego nietrzymania
moczu u dziewczynek wymaga szczegółowego badania krocza w kierunku
ektopii pozazwieraczowej ujścia moczowodu.
W ocenie okolicy lędźwiowo-krzyżowej należy zwrócić uwagę na zmiany
w postaci guzów pokrytych zdrową lub scieńczałą skórą oraz tzw.
stygmatów uszkodzenia ośrodkowego układu nerwowego w postaci
owłosionych znamion, przebarwień, wgłębień, zatok skórnych.
Badanie powinno obejmować obecność i stopień nasilenia niedowładów
kończyn dolnych oraz deformacji kręgosłupa [1, 5, 16, 18, 19].
Badania laboratoryjne i obrazowe
Należy zalecić:
- trzykrotne badanie ogólne moczu (trzeba zwrócić uwagę
na ciężar właściwy) oraz badanie bakteriologiczne
(jeśli badanie ogólne wykazuje wzmożoną leukocyturię)
- badanie krwi w celu oznaczenia stężenia kreatyniny, glukozy,
sodu, potasu, chloru i wapnia
- wykonanie USG układu moczowego z oceną zalegania moczu
w pęcherzu po mikcji [1, 9].
Zlecenie rodzicom przeprowadzenia kilkakrotnie bilansu płynów u dziecka
pozwoli uzyskać następujące informacje [5, 16]:
- przeciętna pojemność czynnościowa pęcherza moczowego
- częstotliwość oddawania moczu
- nasilenie moczenia w dzień i występowania epizodów
parcia naglącego
- ilość oraz rozłożenie płynów wypijanych w ciągu dnia i nocy
- częstość epizodów MN
- ilość moczu oddawanego w godzinach nocnych w stosunku
do ilości moczu w ciągu dnia.
Rodzice powinni ponadto przeprowadzić dwie zbiórki moczu (z godzin
8-20 i osobno 20-8), zapisując równocześnie ilość i porę wypitych
płynów oraz spożytych owoców, co pozwoli na ocenę ciężaru
właściwego moczu i zagęszczania moczu w godzinach nocnych. Jeśli
nie stwierdza się nieprawidłowości w badaniu fizycznym ani w badaniach
dodatkowych, a objętość oddanego przez dziecko moczu nie
wskazuje na wielomocz, można rozpoznać izolowane moczenie
nocne i zrezygnować z dalszych badań diagnostycznych [1, 9].]
Stwierdzenie nieprawidłowości anatomicznych w okolicy lędźwiowo-krzyżowej, zaburzeń czucia okolicy krocza, obecność zaburzeń w oddawaniu
moczu i/lub zakażenia układu moczowego nakazują wykonanie
cystografii mikcyjnej, a (w zależności od wskazań) również zdjęcia
rentgenowskiego okolicy lędźwiowo-krzyżowej oraz urografii, badania
izotopowego nerek, badania urodynamicznego, cystoskopii, NMR
okolicy lędźwiowej kręgosłupa i/lub potencjałów wywołanych. W przypadku
wielomoczu należy przeprowadzić odpowiednie badania diagnostyczne
zmierzające do wykrycia jego przyczyny. Prawidłowe rozpoznanie
może wymagać konsultacji różnych specjalistów: neurologa,
diabetologa, gastrologa, alergologa, laryngologa [5].
Postępowanie lecznicze w przypadku pierwotnego
moczenia nocnego
Leczenie niefarmakologiczne
- Postępowanie behawioralne:
- unikanie wypijania napojów gazowanych oraz spożywania jarzyn
i owoców po kolacji, w godzinach wieczornych
- unikanie wypijania mleka w godzinach wieczornych
(może nasilać moczenie) u dzieci ze skłonnością do alergii
- ograniczenie podaży płynów przed snem u dzieci przyjmujących
nadmierne ilości płynów (zwłaszcza w godzinach
popołudniowych i wieczornych)
- dopilnowanie, aby dziecko oddało mocz bezpośrednio
przed udaniem się na spoczynek
-
Postępowanie motywacyjne:
- prowadzenie karty (kalendarza, zeszytu) obserwacji, w którym
notuje się noce "suche" (należy za nie udzielać pochwały)
- nie wolno dziecka ganić ani karać za zmoczenie łóżka
- moczenie należy traktować jako dolegliwość, którą dziecko
z pomocą rodziców stara się zwalczyć.
-
Ćwiczenia:
- zmierzające do zwiększenia pojemności pęcherza polegają
na zwiększonym dostarczaniu napojów w ciągu dnia
w celu zwiększenia wydzielania moczu z jednoczesnymi próbami
wydłużania przerw między mikcjami
- nie powinny być stosowane "ćwiczenia zwieraczy",
czyli przerywanie strumienia moczu w czasie mikcji - powodują one
niekorzystny wzrost ciśnienia w pęcherzu moczowym
i mogą prowadzić do zaburzeń koordynacji czynności pęcherza
moczowego i cewki moczowej.
-
Inne:
- stosowanie alarmu nocnego - uznane za najskuteczniejszą
metodę leczenia MNP jest stosowane powszechnie w Europie
Zachodniej i USA, dostępne także w Polsce - czujnik reagujący
na wilgoć, umieszczony w specjalnych majteczkach,
połączony jest z brzęczykiem, który budzi dziecko,
powodując jednocześnie odruchowe powstrzymanie mikcji
- wybudzanie i wysadzanie dziecka, zawsze o tej samej porze,
najczęściej po około 3 godzinach snu (często nie przynosi
spodziewanego efektu, a może utrwalić nawyk wstawania
w nocy do toalety, co nie jest prawidłowe)
- pozostawienie zapalonej lampki w pokoju w nocy,
ustawienie nocnika przy łóżku dziecka lub ułatwienie dziecku
dotarcia do toalety, np. przez oświetlenie drogi
- nie ma (udokumentowanych badaniami) przeciwwskazań
do stosowania pieluchomajtek u dzieci z MNP, tym bardziej,
że minimalizują one emocjonalne skutki moczenia
-
Psychoterapia indywidualna i grupowa (rodzinna)
Leczenie farmakologiczne
U dzieci, u których postępowanie niefarmakologiczne nie przyniosło
spodziewanych rezultatów, można podjąć próbę leczenia farmakologicznego.
Należy jednak pamiętać, że MNP nie jest chorobą, lecz
dolegliwością ustępującą wraz z wiekiem. Według T. Wyszyńskiej,
stosowanie leczenia farmakologicznego obciążonego ryzykiem powik
łań należy stosować jedynie u wybranych dzieci [4]. Leczenie farmakologiczne
rozpoczyna się od zastosowania desmopresyny [1, 9, 16].
-
Desmopresyna jest syntetycznym analogiem hormonu
antydiuretycznego (ADH) - wazopresyny.
Działa silnie antydiuretycznie i nie ma działania naczynioruchowego.
Nie ma konieczności określania stężenia ADH w surowicy
przed rozpoczęciem leczenia desmopresyną dzieci z MNP,
u których prawidłowe rozpoznanie ustalono na podstawie
wywiadów oraz wyników badań pozwalających na wyłączenie
innych przyczyn moczenia (patrz wyżej).
Najlepsze efekty leczenia uzyskuje się w grupie dzieci powyżej
9 roku życia z dodatnim wywiadem rodzinnym [9].
Należy mieć na uwadze, że u części dzieci po zakończeniu
stosowania leku występuje nawrót MN [4]. Zdarza się,
że przejściową, krótkotrwałą poprawę uzyskuje się u dzieci,
u których dłuższe leczenie nie przyniosło trwałego efektu [20].
W obu wyżej wymienionych sytuacjach celowe jest okresowe
stosowanie desmopresyny w okresie pobytu dziecka poza domem
(kolonie lub obozy letnie, wycieczki bądź wizyty połączone
z noclegiem) [4]. Przed podjęciem leczenia desmopresyną trzeba wykluczyć MNW. Należy bezwzględnie pamiętać, że u dzieci
nawykowo przyjmujących nadmierne ilości płynów, lek może
spowodować ciężką, objawową hiponatremię, a u dzieci
z niedomogą nerek dalsze pogorszenie ich czynności [21, 22].
Desmopresynę można stosować tylko u dzieci z prawidłowym
ciśnieniem tętniczym krwi. Konieczne jest ograniczenie podaży
płynów na 1 godzinę przed podaniem, do 8 godzin po podaniu
leku. Desmopresyna (Minirin®) stosowana jest doustnie
w postaci tabletek po 0,1 i 0,2 mg lub obecnie wprowadzanych
opłatków (w dawkach po 30, 60, 120, 240, 360, 480 μg).
Leczenie rozpoczyna się od 10 mg na noc u dzieci 6-10-letnich
i od 20 mg u starszych. W przypadku braku efektu dawkę
zwiększa się o 10 mg co 4 tygodnie aż do osiągnięcia dawki
maksymalnej - 30 mg dla dzieci młodszych i 40 mg dla starszych.
Po uzyskaniu pożądanego efektu dawkę należy stopniowo
zmniejszać do najniższej skutecznej.
Drugim lekiem, który można stosować w leczeniu MNP, jest chlorowodorek
oksybutyniny.
- Chlorowodorek oksybutyniny (Ditropan®, Driptane®, Uroton®
- tabl. 5 mg) zmniejsza napięcie i częstość mimowolnych
skurczów mięśnia wypieracza, opóźnia wystąpienie parcia
na mocz oraz zwiększa pojemność pęcherza moczowego.
Działa bezpośrednio na mięśnie gładkie pęcherza moczowego
oraz blokująco na receptory cholinergiczne we włóknach
mięśniowych. Przed jego zastosowaniem należy wyłączyć
obecność przeszkody podpęcherzowej. Lek stosuje się u dzieci,
które ukończyły 5 lat, w dawce 5-15 mg/dobę w zależności
od wieku. Jego działania niepożądane (suchość w ustach,
zaparcia, zaburzenia widzenia, nudności i zaburzenia żołądkowe)
zależą od dawki i mogą być wskazówką do jej modyfikacji.
Kolejnym lekiem stosowanym w monoterapii była imipramina. Obecnie
nie jest ona rekomendowana do leczenia MNP ze względu na małą
skuteczność i występujące często objawy niepożądane [23].
- Imipramina jest trójcyklicznym lekiem antydepresyjnym
powodującym spłycenie snu w drugiej połowie nocy.
W czasie jej stosowania mogą wystąpić objawy niepożądane,
znacznie ograniczające jego stosowanie (suchość w jamie ustnej,
zaburzenia akomodacji, zaparcia, rozdrażnienie, bezsenność,
nudności, wymioty, biegunki, uszkodzenie wątroby,
alergiczne wysypki skórne, zaburzenia miesiączkowania,
zespół nieprawidłowego wydzielania ADH, zaburzenia
sercowo-naczyniowe z zaburzeniami rytmu serca).
Przedawkowanie lub przypadkowe spożycie imipraminy może
być przyczyną bardzo ciężkich, nawet śmiertelnych zatruć [4].
Wynik leczenia można poprawić, kojarząc wymienione leki. Na efekt desmopresyny
można liczyć głównie u dzieci z ograniczoną zdolnością
zagęszczania moczu w nocy, oksybutynina może być skuteczna w przypadku
niestabilności mięśnia wypieracza [24].
Moczenie nocne wtórne zawsze wymaga leczenia przyczynowego.
Piśmiennictwo:
- Wyszyńska T.: Moczenie nocne. Standardy Medyczne, Suplement Nefrologiczny, 2001, 17.
- Paruszkiewicz G.: Moczenie nocne oraz zaburzenia w oddawaniu moczu u dzieci. Moczenie nocne pierwotne. Medpress, 1998, 145.
- Paruszkiewicz G.: Patofizjologia moczenia nocnego. Aktualny stan wiedzy. Klinika Pediatryczna, 1999, V.5,No5.
- Wyszyńska T.: Niepowikłane moczenie nocne ustępuje wraz z wiekiem. Puls Medycyny, 2003, 3(52).
- Gadomska- Prokop K.: Moczenie nocne. Klinika Pediatryczna, 2002, Szkoła Pediatrii Kliniki Pediatrycznej 10, 5, 545.
- Wolańczyk T.: Moczenie mimowolne u dzieci -aspekty psychiatryczne. III Sympozjum na Litewskiej, Pogranicza psychiatrii dziecięcej- moczenie. W-wa, 7 maja 1998.
- Poulton E.M.: Relative nocturnal polyuria as a factor in enuresis. Lancet, 1952, 906.
- Eiberg H., Berendt I., Mohr J.: Assignment of dominant inherited nocturnal enuresis to chromosome 13q. W: Proceeddings of the Third International Children`s Continence Symposium, Sydney, 16-17 October, 1995, 153.
- Sieniawska M., Szymanik-Grzelak H.: Zaburzenia oddawania moczu u dzieci. Biblioteka Pediatry,
PZWL, 1997.
- Norgarard J.P., Djurhuus J.C.: Nocturnal enuresis: An approach to treatment based on pathogenesis. J.Pediatr., 1989, 114, 4, 705.
- Koff S.A.: Cure of nocturnal enuresis: why isn`t desmopressin very effective. Pediatr. Nephrol., 1996, 10, 667.
- Kawauchi A. i in.: Bladder capacity at the time of enuresis. W: Proceeddings of the Third International Children`s Continence Symposium, Sydney, 16-17 October, 1995, 51.
- Watanabe H., Azuma Y.: A proposal for classification system of enuresis based on overnight simultaneous monitoring of electroencephalography and cystometry. Sleep, 1989, 12, 257.
- Zawadzki J.: Wielomocz. Standardy Medyczne, 2001, Suplement Nefrologiczny Zawadzki J.: Wielomocz. Standardy Medyczne, 2001, Suplement Nefrologiczny
- Paruszkiewicz G.: Moczenie nocne ma u większości dzieci podłoże czynnościowe. Puls Medycyny, 2005, 18 (115).
- Paruszkiewicz G.: Moczenie mimowolne -patofizjologia, obraz kliniczny, leczenie. III Sympozjum na Litewskiej, Pogranicza psychiatrii dziecięcej- moczenie. W-wa, 7 maja 1998.
- Skobejko -Włodarska L.: Nieneurogenne zaburzenia czynności pęcherza i cewki u dzieci. Standardy Medyczne, 1999, 3, 48.
- Austin P., Ritchey M.L.: Zaburzenia oddawania moczu. Pediatria po Dyplomie, 2001, 3, 23.
- Skobejko -Włodarska L.: Neurogenna dysfunkcja pęcherza moczowego i cewki. Standardy Medyczne, 2000, 6, 36.
- Alon U.S.: Nocturnal enuresis. Pediatr. Nephrol., 1995, 9, 94.
- Cichocka E., Majchrzyk- Ossowska T., Frelek M.: Powikłania po stosowaniu preparatu Adiuretyn w przypadkach moczenia nocnego u dzieci. Pediatria Polska, 1996, LXXI, 12, 1149.
- coffey M. i in.: Role of prescribing doctor in hyponatremic seizures of enuretic children on desmopressin. Arch. Pediatr., 2006 Mar,13(3), 262.
- van Gool J.D. i in: Incontinence. Conservative management in children. Monosymptomatic nocturnal enuresis. 1st International Consultation on Incontinence, Monaco, 28 June- 1 July, 1998, 510.
- Burke J.R. i in.: A comparison of aminotriptyline, vasopressin and aminotryptyline with vasopressin in nocturnal enuresis. Pediatr. Nephrol. 1995, 9, 438.
|
